Pathologies soignées en neurochirurgie
Les tumeurs cérébrales et médullaires de l’enfant
Qui est concerné ?
Les tumeurs du système nerveux central sont les tumeurs solides de l’enfant les plus fréquentes (environ 25% des tumeurs pédiatriques). Elles touchent plus de 3 000 enfants par an en Europe et environ 500 par an en France. 90% des tumeurs du système nerveux central sont localisées dans le cerveau et 10% dans la moelle épinière.
De quoi s’agit-il
Les tumeurs cérébrales de l’enfant ne sont pas toujours faciles à diagnostiquer puisqu’elles peuvent ne se manifester, du moins au début, que par des vomissements ou des douleurs abdominales. Ensuite, d’autres signes d’hypertension intracrânienne apparaissent : céphalées, fatigue, ralentissement idéomoteur, troubles moteurs et de l’équilibre, syndrome cérébelleux en cas de tumeur de la fosse postérieure (cervelet).
Seul un examen médical approfondi permettra de poser un diagnostic et de définir une prise en charge adaptée.
L’imagerie médicale, scanner et IRM, les nouvelles techniques neurochirurgicales, les instruments de microchirurgie, l’endoscopie, la microscopie assistée par ordinateur, (microscope électronique) et une meilleure maîtrise de l’anesthésie et de la réanimation, permettent des interventions plus fines, plus profondes et une meilleure sauvegarde du tissu cérébral. Les séquelles post-opératoires ont considérablement diminué.
Le recours à des traitements complémentaires comme la radiothérapie et la chimiothérapie contribuent aussi à l’augmentation du nombre de guérisons et à l’amélioration de la qualité de vie des enfants.
Le parcours médical d’un enfant opéré d’une tumeur cérébrale sera différent en fonction :
- de la nature histologique de la tumeur : tumeur bénigne ou tumeur maligne,
- de l’âge de l’enfant,
- de la qualité de l’exérèse (retrait de la zone maligne) : exérèse totale ou incomplète.
La très grande majorité des enfants atteints de tumeurs cérébrales est d’abord opérée dans un service de neurochirurgie. Les enfants opérés d’une tumeur cérébrale bénigne, ayant pu être retirée dans sa totalité, sont considérés comme guéris dès leur sortie du service de neurochirurgie. Toutefois, ils peuvent présenter des difficultés de réadaptation scolaire, expliquées par une certaine lenteur et la violence du traumatisme vécu par l’enfant et ses parents.
Un suivi en neurochirurgie est installé et un bilan neuropsychologique permet de faire le point.
Principaux types de tumeurs
La plupart des tumeurs cérébrales de l’enfant (60%) se situe dans la fosse postérieure, c’est à dire dans le cervelet, le tronc cérébral et le 4ème ventricule (astrocytome, médulloblastome, épendymome).
Les autres tumeurs se situent au niveau des hémisphères cérébraux (astrocytome, oligodendroglie, craniopharyngiome, tumeur des plexus choroïde, épendymome, pinéaloblastome et tumeurs germinales).
Pour en savoir plus
Les tumeurs gliales (gliomes)
Ce sont les plus fréquentes chez l’enfant et l’adolescent.
• Les astrocytomes
C’est une tumeur bénigne qui se trouve le plus souvent dans la région du chiasma ou dans la fosse postérieure. Plus rarement dans les hémisphères cérébraux.
Les astrocytomes, situés dans le cervelet, sont souvent kystiques et leur traitement est uniquement chirurgical. Les récidives sont très rares et sont alors traitées par une nouvelle opération.
Les astrocytomes du chiasma optique sont aussi de nature bénigne mais ne peuvent être traités par la chirurgie car ils sont très adhérents aux voies optiques. Le neurochirurgien risquerait d’aggraver encore la vision en opérant. Mais ces tumeurs sont sensibles aux traitements complémentaires : chimiothérapie associée à la radiothérapie quand l’enfant a atteint l’âge de 5 ans.
• Les gliomes des hémisphères cérébraux
Ces tumeurs représentent 30% des tumeurs cérébrales de l’enfant. Leur traitement est la chirurgie suivie parfois de chimiothérapie et/ou radiothérapie.
• Les épendymomes
Ce sont généralement des tumeurs malignes de la fosse postérieure, Elles se développent à partir de la paroi des ventricules (l’épendyme). Le traitement associe également chirurgie, chimiothérapie et radiothérapie.
Les tumeurs embryonnaires
Elles représentent plus de 20% des tumeurs cérébrales, notamment le médulloblastome ainsi que les tumeurs tératoïdes rhabdoïdes atypiques (AT/RT). Localisées dans le cervelet, on recense en moyenne 50 nouveaux cas par an. La majorité de ces tumeurs surviennent avant l’âge de 10 ans (40% avant 5 ans et 75% avant 10 ans) mais elles peuvent se voir chez l’adolescent ou chez le jeune adulte.
• Les médulloblastomes
Le médulloblastome représente environ 1/3 de toutes les tumeurs de la fosse postérieure. Les dernières avancées ont permis d’améliorer la guérison qui atteint aujourd’hui près de 70%.
Elle peut se manifester par une hydrocéphalie (par blocage du 4ème ventricule) qui entraîne des signes d’hypertension intracrânienne. Elle se développe dans le cervelet qui est une structure permettant de coordonner les mouvements, de maintenir l’équilibre et le tonus des muscles. La première étape du traitement est la chirurgie pour enlever cette tumeur. La particularité de cette tumeur est la capacité de ses cellules à migrer dans le liquide cérébrospinal vers le reste du cerveau ou le long de la moelle épinière. Le traitement complémentaire à la chirurgie est long : chimiothérapie et radiothérapie, puisqu’il convient de « nettoyer » tout le système nerveux central, cerveau et moelle épinière.
Les tumeurs germinales
Ces tumeurs se développent dans la région de la glande pinéale ou de l’hypophyse. Elles se manifestent le plus souvent en période pubertaire et plutôt chez le garçon. Leur mode de traitement varie en fonction de l’histologie.
• Les craniopharyngiomes
Ce sont des tumeurs non gliales qui représentent entre 5 et 10% des tumeurs cérébrales de l’enfant. Elles se situent dans la région du chiasma, de la glande hypophyse et de l’hypothalamus. Elles se manifestent alors par des troubles endocriniens (baisse de sécrétion des hormones), une baisse de la vue ou par des signes d’hypertension intracrânienne en cas d’hydrocéphalie.
Leur prise en charge est difficile car l’exérèse chirurgicale complète peut entraîner de graves séquelles sur la vision ou la mémoire mais surtout une obésité et une hyperphagie avec des troubles du comportement.
Presque tous ces enfants prennent un traitement hormonal quotidien à vie et sont donc suivis en endocrinologie.
Actuellement, on se tourne vers l’association d’une chirurgie subtotale suivie de radiothérapie afin de minimiser les séquelles comportementales et l’hyperphagie.
Les tumeurs des plexus choroïdes
Les plexus choroïdes sont des structures qui secrètent le liquide céphalo-rachidien. Des tumeurs bénignes (papillomes) ou malignes (carcinomes) peuvent se développer à ce niveau.
Le traitement de choix est la chirurgie, complétée par une chimiothérapie et/ou une radiothérapie, si la tumeur est maligne.
L’hydrocéphalie
Qui est concerné ?
L’hydrocéphalie est la pathologie la plus courante de neurochirurgie.
Elle touche 1 enfant sur 1000 naissances et concerne également entre 0,5% et 1% des personnes âgées de plus de 60 ans.
Au total, l’hydrocéphalie touche près de 150 000 personnes en France selon les estimations de l’Association Tête en l’air.
De quoi s’agit-il ?
Dans le crâne existent deux circulations : la circulation du sang et celle d’un liquide appelé liquide cérébro-spinal.
Le cerveau fabrique chaque jour, un demi-litre de ce liquide qui se répartit dans des poches de liquide situées au centre du cerveau (les 4 ventricules) et autour du cerveau.
L’hydrocéphalie est la conséquence d’un trouble de la circulation ou de la résorption du liquide cérébro-spinal dans les ventricules du cerveau et dans les méninges. Ce liquide s’accumule et exerce une compression du cerveau. On parle d’hypertension crânienne qui est susceptible de léser le cerveau et d’altérer son fonctionnement. Il est alors nécessaire de rétablir une circulation optimale du LCS afin d’atténuer et même de faire disparaitre les symptômes qui peuvent être invalidants pour le malade.
L’hydrocéphalie est traitée grâce à une intervention chirurgicale, réalisée par un neurochirurgien, sous anesthésie générale. L’objectif de l’intervention est de normaliser la pression dans le cerveau et de créer une circulation pour que l’écoulement du liquide cérébro-spinal soit optimal. Les deux principales techniques d’opération, en dehors du traitement de la cause (par exemple : traiter un kyste arachnoïdien obstructif ou une tumeur) sont la ventriculocisternostomie ou l’implantation d’une valve de dérivation.
Quelles sont les causes de l’hydrocéphalie ?
L’hydrocéphalie est souvent due à une malformation lors de la grossesse, mais elle peut se déclarer à tout âge, pour diverses raisons (hémorragie méningée, traumatisme crânien, kyste arachnoïdien, tumeur, méningite). Elle peut également toucher de manière chronique, les personnes de plus de 60 ans (hydrocéphalie à pression normale). Il arrive aussi que l’on ne connaisse pas la cause de l’hydrocéphalie.
L’hydrocéphalie est considérée comme une maladie chronique qui nécessite un suivi médical régulier tout le long de la vie, dans un service de neurochirurgie.
Pour en savoir plus
Vous trouverez dans la rubrique Hydrocéphalie des informations sur les traitements, les précautions au quotidien, les outils d’accompagnement et le suivi à long terme…
Les malformations (spina bifida et autres dysraphismes, malformation d’Arnold-Chiari…)
Le spina bifida ou dysraphisme spinal est une pathologie en lien avec une anomalie de développement du système nerveux, survenant au stade précoce de la grossesse. La fermeture du tube neural ne s’effectue pas de façon adaptée.
On ne connait pas exactement la cause du spina bifida. La vitamine B9 prise en quantité suffisante en diminue le risque.
On distingue :
- Le dysraphisme ouvert, ou spina bifida aperta (myélocèle ou myéloméningocèle). Le plus souvent l’anomalie principale se situe dans le bas du dos, en région lombaire ou sacrée.
- Le dysraphisme occulte (fermé) ou spina bifida occulta. L’atteinte neurologique est plus limitée et ne s’étend pas à la partie supérieure du corps.
Les progrès pour le diagnostic (diagnostic avant la naissance par échographie et dosage de l’alphafoetoprotéine), le développement de la chirurgie précoce de fermeture du tube neural, parfois possible même in utéro, l’amélioration du suivi urologique, digestif et neuro-orthopédique ont permis d’améliorer la longévité et la qualité de vie des personnes atteintes de dysraphisme.
Pour en savoir plus
La malformation d’Arnold-Chiari est une malformation congénitale du cervelet. C’est une maladie rare, due au fait que la partie inférieure du cervelet, au lieu de reposer sur la base du crâne s’engage dans le trou occipital (foramen magnum) normalement occupé par le tronc cérébral, augmentant ainsi la pression sur la moelle épinière et le cerveau et pouvant causer de multiples symptômes.
Pour en savoir plus
Les traumatismes crâniens
Qui est concerné ?
Les traumatismes crâniens de l’enfant représentent 20 à 30% de l’ensemble des traumatismes crâniens. Chez le nourrisson il s’agit le plus souvent de chutes. Chez l’enfant plus âgé, d’accidents de la voie publique (l’éventualité d’enfants battus est toujours évoquée).
De quoi s’agit-il ?
Le terme de traumatisme crânien désigne toute lésion d’origine traumatique qui implique le crâne et/ou les structures intracrâniennes (cerveau, nerfs crâniens, méninges…) et entraine un dysfonctionnement neurologique transitoire ou définitif. On distingue les traumatismes crâniens légers, les plus fréquentes, des traumatismes crâniens plus graves, beaucoup plus rares mais qui peuvent laisser des séquelles. Les troubles qui en résultent sont très variables d’un enfant à l’autre.
En fonction de l’importance des troubles de la conscience à la phase initiale, les séquelles peuvent concerner toutes les fonctions cérébrales : la conscience, la motricité, le langage, le comportement, le caractère et les fonctions cognitives. Chez l’enfant, un traumatisme crânien peut altérer les capacités d’apprentissage ultérieures.
Les enfants victimes d’un traumatisme crânien arrivent en urgence dans le service de neurochirurgie. Ils sont, en premier lieu, hospitalisés, dans le secteur « réanimation ». Lorsque les examens (scanner notamment) décèlent un saignement intracrânien, ils sont souvent opérés.
Quand leur état neurologique s’améliore, la rééducation, si elle est nécessaire, peut débuter.
Lorsque l’enfant ne semble présenter aucune difficulté, les enfants pourront retourner à leur domicile et à l’école. Une simple consultation de médecine de rééducation est proposée afin d’entendre les questions des familles et de leur expliquer les éléments qui peuvent les alerter et nécessiter une évaluation ou un accompagnement dans les mois ou années futures. Les enfants auront la possibilité, si nécessaire, de bénéficier d’aides spécifiques (Projet d’accueil individualisé, PAI et/ou Projet Personnalisé de Scolarisation, PPS) et la mise en place de diverses aides rééducatives.
Voir aussi la rubrique La scolarité aménagée
Certains enfants ayant des lésions cérébrales peuvent être orientés vers des centres de réadaptation si leur état nécessite de nombreuse rééducation différente. Les centres de rééducation proposent un accueil en hospitalisation complète ou en hospitalisation de jour. C’est l’équipe de neurochirurgie qui va les orienter vers le centre le plus adapté à leurs besoins.
Pour en savoir plus
Les hématomes sous-duraux (le syndrome du bébé secoué)
Qui est concerné ?
Au moins 200 syndromes de bébé secoué se produiraient chaque année en France, un chiffre fortement sous-estimé, selon la HAS (Haute Autorité de Santé).
Les deux tiers de ces « bébés secoués » ont moins de six mois.
De quoi s’agit-il ?
Le service de neurochirurgie accueille des bébés victimes de violentes secousses. Secouer un nourrisson par énervement est un geste qui n’est pas anodin. Du fait de certaines particularités anatomiques du nourrisson, ces secousses entraînent une déchirure des veines péri-cérébrales qui saignent, provoquant un hématome (« hématome sous-dural ») qui comprime et irrite l’encéphale. Malgré le traitement d’urgence, 10% de ces enfants décèdent et la moitié des rescapés gardent, toute leur vie, de graves séquelles cérébrales : incapacité permanente (hémiplégie, cécité, retard important du développement psychomoteur, crises convulsives…).
L’importance de ce problème appelle une campagne d’information à visée préventive, afin d’attirer l’attention des parents et de toutes les personnes ayant à garder des nourrissons sur la gravité potentielle qu’il y a à secouer les jeunes enfants.
Pour en savoir plus
L’épilepsie
Qui est concerné ?
600 000 personnes souffrent d’épilepsie en France dont la moitié sont des enfants. Environ 50 % des épilepsies débutent avant l’âge de 10 ans.
De quoi s’agit-il ?
L’épilepsie est une maladie caractérisée par la répétition de crises d’épilepsie qui sont la manifestation de décharges électriques des neurones.
Elles peuvent se manifester par des convulsions, parfois une perte de connaissance mais peuvent être aussi beaucoup plus frustres. En effet, il peut s’agir d’une brève suspension de conscience appelée « absence » ou bien par exemple de sensation de goût bizarre ou de « déjà vu ».
Ces crises peuvent ne pas avoir de cause connue ou bien être dues à des tumeurs ou faire suite à un traumatisme.
La gravité de cette maladie dépend souvent de sa cause et de la réponse au traitement médicamenteux. Dans certains cas, on peut avoir recours à la chirurgie qui consiste à enlever le foyer de départ des crises.
Les enfants épileptiques peuvent être tout à fait « normaux » et faire peu de crises ou bien avoir un retard psychomoteur plus ou moins important si l’épilepsie est ancienne et difficile à traiter.
Pour en savoir plus
Les craniosténoses
Qui est concerné ?
Les craniosténoses sont des déformations du crâne qui touchent les nouveau-nés. Elles concernent une naissance sur 2.500 environ.
De quoi s’agit-il ?
Les craniosténoses sont liées à la fusion prématurée d’une ou de plusieurs sutures crâniennes. Elles peuvent également s’associer à des anomalies du squelette facial et des extrémités. La fusion d’une ou de plusieurs sutures crâniennes a pour conséquence une déformation du crâne et peut être responsable d’un conflit de croissance entre crâne et encéphale dont il résulte parfois une hypertension intracrânienne. En l’absence de traitement, ce conflit peut laisser des séquelles visuelles et mentales. Ces troubles ne s’observent pas avec la même fréquence dans les différents types de craniosténoses, mais aucune n’en est totalement exempte.
Le traitement est chirurgical. Il vise à corriger la déformation et à prévenir la survenue de l’hypertension intracrânienne, et donc des séquelles.
En dehors des formes mineures, la grande majorité des craniosténoses (80% environ) doivent être opérées. Lorsqu’elles sont traitées à temps, c’est-à-dire avant l’âge d’un an, les résultats sont excellents, tant sur le plan morphologique que sur le plan fonctionnel.
Pour en savoir plus
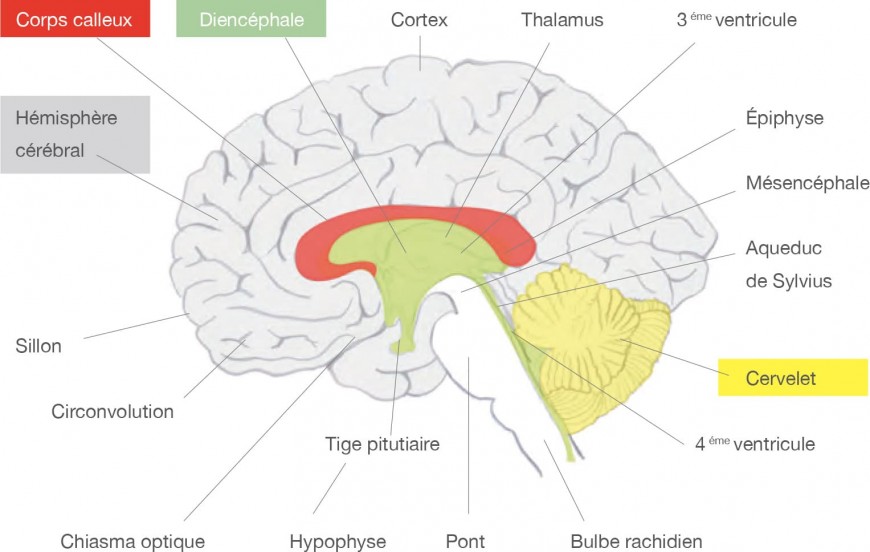
Coupe sagittale du cerveau
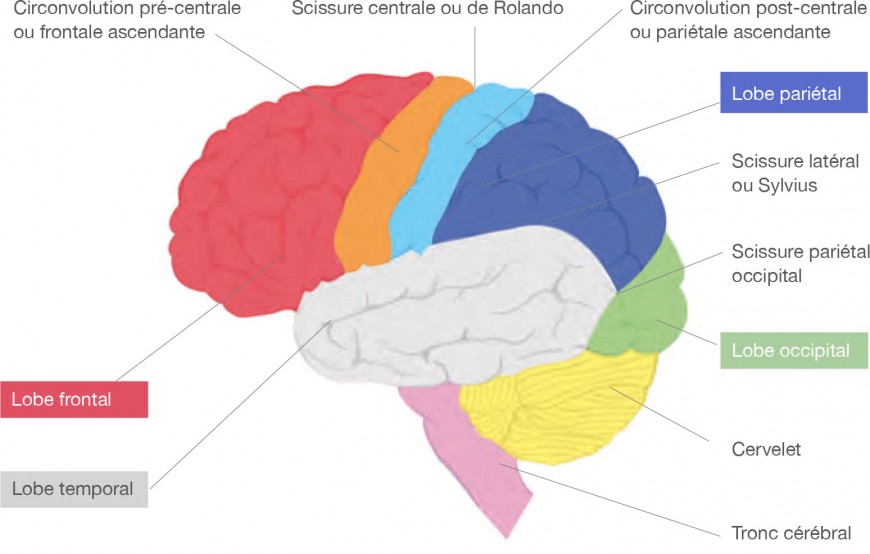
Partage du télencéphale en différents lobes. Vue latérale.
Les examens médicaux les plus fréquents
Tous les examens ci-dessous cités, ne sont pas obligatoires pour tous les enfants du service. Cependant, tout enfant hospitalisé en neurochirurgie pédiatrique commence par passer un scanner, ensuite, si les renseignements obtenus ne sont pas assez précis, l’enfant peut être amené à passer une IRM. D’autres examens, comme l’artériographie, peuvent s’avérer nécessaires par la suite. Ces trois examens, qui comptent parmi les plus fréquents, ont lieu en service de radiologie ; un brancardier accompagne l’enfant depuis le service de neurochirurgie jusqu’au service de radiologie. La présence des parents est vivement recommandée, car elle constitue un facteur apaisant majeur.
Scanner
Il s’agit d’un examen radiologique classique, traité par un ordinateur. Le scanner est aisément accessible, c’est un examen qui ne demande pas de délai d’attente, et permet d’obtenir rapidement (une vingtaine de minutes) une image précise, en coupes, du cerveau.
IRM
Imagerie à Résonance Magnétique.
L’IRM est complémentaire du scanner ; c’est une technique de radiologie qui n’utilise pas les rayons X mais la réaction de l’eau contenue dans l’organisme lorsqu’on lui applique un champ magnétique très élevé. L’examen dure entre une demi-heure et une heure et nécessite la plus grande immobilité. Pour cette raison, l’IRM peut parfois être pratiquée sous anesthésie générale. L’IRM est un examen qui peut être impressionnant mais non douloureux.
Artériographie
C’est l’examen des vaisseaux sanguins du cerveau. Elle se fait toujours sous anesthésie générale chez l’enfant. Le médecin introduit un cathéter dans l’artère fémorale et le fait remonter jusqu’au cerveau. Il injecte alors dans ce cathéter un produit de contraste qui permet de visualiser les artères et les veines du cerveau. On peut alors repérer des éventuelles malformations vasculaires, des déformations de la paroi artérielle ou des occlusions artérielles et/ou veineuses.
On peut également à l’aide de ce cathéter injecter un produit qui répare les vaisseaux lésés.
Échographie transfontanelaire
Elle ne peut être réalisée que lorsque la fontanelle est perméable et non ossifiée. Elle est donc difficilement praticable après l’âge de 1 an. L’échographie transfontanelaire est couplée aujourd’hui à l’utilisation du doppler couleur qui permet de repérer plus précisément les structures vasculaires du cerveau.
Électro-encéphalogramme
Cet examen enregistre graphiquement des différences de potentiel électrique au moyen d’électrodes qui sont placées sur la surface du cuir chevelu. Cet examen est indolore et est pratiqué pour la recherche d’une épilepsie.
Examen du champ visuel
Le champ visuel est l’espace visuel périphérique vu par l’œil. Il s’étend normalement de 60° en haut, 70° en bas et 90° environ latéralement ce qui correspond à un objectif photographique « grand angle » de 180 °. Lorsque le champ visuel est altéré, des zones du champ sont moins sensibles, voire aveugles.
Relever le champ visuel, c’est déterminer les limites du champ de perception de chaque œil.
Pour cela on utilise un appareil, la coupole de Goldman ou plus récemment le champ visuel automatisé. Les patients regardent un point central fixe et doivent appuyer sur un bouton lorsqu’ils voient une lumière périphérique et fugace. On obtient un schéma qui montre l’étendue du champ visuel.
Examen du fond de l’œil
Cet examen permet d’observer :
- la partie centrale de l’œil pour visualiser l’extrémité du nerf optique, des vaisseaux rétiniens
- la partie centrale de la rétine (macula)
- la partie périphérique de la rétine
Il est réalisé avec un ophtalmoscope. La dilation préalable des pupilles n’est pas toujours nécessaire.
Bilan neurovisuel
Les lésions cérébrales peuvent avoir pour conséquences certaines difficultés neuro-visuelles encore difficilement dépistées car l’acuité visuelle de l’enfant est le plus souvent normale. Ces troubles constituent une gêne importante dans la vie quotidienne de l’enfant et notamment sa vie scolaire.
Principaux troubles :
- hémianopsie se caractérisant par l’affaiblissement ou la perte de la vue dans une moitié du champ visuel d’un ou plus souvent des deux yeux. Exemple : dans un dessin spontané, il manque la moitié gauche ou la moitié droite.
- troubles du regard : troubles des saccades oculaires, difficultés pour saisir une cible précise ou pour explorer une scène visuelle complexe.
- agnosies : incapacité de reconnaître ce qui est vu. L’information visuelle est bien reçue, mais elle n’est pas comprise.
Dès que ces difficultés sont suspectées, un bilan neurovisuel est prescrit par le médecin.
Une rééducation orthoptique est généralement prescrite et se révèle souvent efficace si elle est conduite par un orthoptiste connaissant ces troubles neurologiques.
Les difficultés de l’enfant doivent être expliquées aux enseignants et des aménagements scolaires prévus en liaison avec le médecin scolaire, le neurochirurgien ou le pédiatre oncologue suivant l’enfant et l’orthoptiste.
Le Surgiscope
La neurochirurgie est une spécialité relativement récente.
Elle est née au début des années 50 et n’a cessé depuis lors de se développer : utilisation du microscope opératoire dans les années 70, puis du scanner vers 1975, de l’IRM à partir de 1985.
Aujourd’hui, les neurochirurgiens opèrent avec l’aide d’un robot appelé Surgiscope qui permet des gestes extrêmement précis.
Le Surgiscope appartient à la famille des produits de navigation chirurgicale.
Ce système robotisé est utilisé sous contrôle total du chirurgien et de son équipe. Il aide le neurochirurgien grâce au guidage automatique et manuel de certains outils, mais ne remplace pas le choix décisionnel du praticien.
Le Surgiscope est équipé de logiciels de traitement des images de type IRM et scanner permettant aux neurochirurgiens de réaliser rapidement un diagnostic et d’établir une stratégie opératoire afin d’accéder à la lésion tout en respectant le plus possible le tissu cérébral sain.